מה זה צילינדר? כמה סובלים מקוצר ראייה? מדריך
מהו קוצר ראייה, ומהו הטיפול המומלץ לרוחק ראייה? מתי נדע שיש לנו צורך בצילינדר, ומי בכלל צריך שתי עיניים? ממושגים בסיסיים ועד מחלות נפוצות והסימפטומים שלהן - שלושה אופטומטריסטים מרכיבים את מילון העיניים השלם
כדי להבין את המושגים בבעיות ראייה, ננסה להבין תחילה איך פועלת המערכת האופטית של העין. האור חודר אל העין דרך הקרנית השקופה, ונכנס פנימה דרך האישון, שהוא חור עגול שיכול להתרחב ולהתכווץ בכדי לשלוט בכמות האור החודרת לעין. לאחר מכן, התמונה ממוקדת על ידי העדשה של העין, בכדי לצור תמונה ברורה על הרשתית - המקבילה לסרט הצילום בעדשה. התמונה החדה נוצרת על ידי אזור קטן ברשתית שגודלו כראש סיכה, שנקרא "מקולה". שם מתרכזות קרני האור.
אבל זה לא כל הסיפור: כדי שתהיה ראייה טובה צריכות שתי העיניים להיות מתואמות ולעבוד יחד כצוות. זה קורה באמצעות שישה שרירים המניעים את העיניים. שרירים אלה עובדים בתיאום מופלא: כששריר אחד מתכווץ, מקבילו מתרפה ולהיפך. כך נעות העיניים יחדיו מנקודה לנקודה ואנו רואים תמונה ברורה.
מדוע קיבלנו שתי עיניים?
לכאורה, מספיקה עין אחת בלבד כדי לראות ברור. אבל אם נעצום עין אחת נבחין בתופעה משונה - העולם הופך לשטוח וקשה לנו להבחין במרחקים בין עצמים. הסיבה לכך היא פשוטה. רק אם משתמשים בשתי העיניים נוצרת ראיית עומק או ראייה תלת מימדית. השגת תמונה תלת ממדית מדויקת היא הדרגה הגבוהה ביותר של עבודת הצוות של שתי העיניים.
מהו קוצר ראייה?
קוצר ראייה הינו הפרעת התשבורת הנפוצה ביותר בעולם. לפי הערכות, בין 30% ל-40% מהאנשים בישראל סובלים מקוצר ראייה. בסינגפור המצב קשה אף יותר - 80% מהאוכלוסייה נאלצת להרכיב משקפיים עקב קוצר ראייה.
אדם קצר רואי רואה ברור מקרוב אבל לא מסוגל לראות היטב עצמים רחוקים. הסיבה לכך היא בדרך כלל גודלה של העין. כאשר העין גדולה מדי, קרני האור המתרכזות על ידי העדשה לא יצרו תמונה ברורה על הרשתית אלא בתוך העין, לפני הרשתית. הרשתית תראה תמונה מטושטשת בלבד. כאשר העצם אותו אנו רואים מתקרב אלינו, תנוע התמונה שלו גם היא אחורה, עד שתגיע למצב בו היא נמצאת על הרשתית, ואז העצם נראה בבירור.
לכן, אדם קצר רואי יראה בבירור רק עצמים קרובים אליו. אם מדובר בקוצר ראייה קל, למשל 1.0+, נראה בבירור עצמים הנמצאים במרחק מטר אחד או פחות מאיתנו. בקוצר ראייה קשה, למשל 10.0-, נראה רק עצמים הנמצאים עשרה ס"מ מהעין בצורה ברורה. כל השאר ייראה מטושטש.
כאשר שמים עדשה שלילית (מינוס) לפני העין, העדשה גורמת לתמונה לנוע אחורה עד שהיא נופלת על הרשתית ואז ניתן לראותה בבירור.
מתי נחשוד כי קיים קוצר ראייה?
- כאשר האדם מתקרב מאוד אל הטלוויזיה.
- כאשר האדם מקרב מאוד את עיניו לדף בזמן עבודה או קריאה.
- וכמובן, כאשר יש תלונה על קושי לראות עצמים רחוקים.

לא רואה היטב עצמים רחוקים (צילום: ויז'ואל/פוטוס)
מהו רוחק ראייה?
רוחק ראייה שכיח בעיקר אצל ילדים. במקרה זה, העין פשוט קטנה מדי: העדשה שמרכזת את קרני האור לא מצליחה לרכז את התמונה על הרשתית ובמקום זאת נוצרת תמונה מאחורי הרשתית, מחוץ לגלגל העין.
אנשים עם רוחק ראייה קל מצליחים לראות טוב למרות ההפרעה הזאת. הם עושים זאת על ידי כיווץ השריר הפנימי של העין, הגורם לעדשה לרכז את קרני האור חזק יותר, עד שבסופו של דבר היא מצליחה לרכז תמונה ברורה על הרשתית. ברם, אז יכולת להתעורר שלוש בעיות:
1. ברוחק ראייה משמעותי, קשה לשריר הפנימי להיות מכווץ כל הזמן, ועם הזמן מופיעים כאבי ראש, וטשטוש ראייה.
2. כאשר אדם נורמלי מסתכל על מטרה קרובה, על שריר העין להתכווץ בכדי ל"עשות פוקוס" על המטרה הזו. אם השריר כבר מכווץ מראש, לא ניתן או קשה לכווץ אותו יותר, ואז יופיע טשטוש ראייה לקרוב. מכאן השם "רוחק ראייה" המרמז על כך שקל יותר לראות מרחוק מאשר מקרוב.
3. הכיווץ המתמיד של השריר הפנימי של העין יכול לגרום להופעה של פזילה (הטיית אחת העיניים פנימה לכיוון האף).
הטיפול ברוחק ראייה הוא על ידי עדשה חיובית (פלוס) המרכזת את קרני האור אל הרשתית.
יש לציין כי רוחק ראייה קל, עד +4.0 הוא נורמלי אצל ילדים קטנים ואינו מחייב טיפול. הסיבה היא שהעדשה אצל ילדים מאוד גמישה, ובקלות רבה הם מתגברים על רוחק הראייה הזה. הרכבת משקפיים תומלץ רק במקרים של רוחק ראייה גדול יותר. חשוב לזכור גם שברוב המקרים, אדם הסובל מרוחק ראייה לא יתלונן על קושי בראייה. רק בדיקה בעזרת טיפות עיניים להרחבת האישונים תחשוף את רוחק הראייה.
מתי נחשוד כי קיים רוחק ראייה?
- כאשר האדם מתחמק מקריאה או כתיבה.
- כאשר האדם מתלונן על כאבי ראש, המתגברים בזמן קריאה.
- כאשר מופיעה פזילה של העין פנימה.
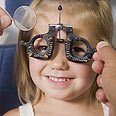
מהו צילינדר?
באופן אידאלי, היה רצוי שהעדשה והקרנית של העין, המרכזות את קרני האור, יהיו כדוריות באופן מושלם. ואולם אצל רוב בני האדם, הקרנית והעדשה אינן כדור מושלם, אלה הן פחוסות מעט בציר מסוים (בדומה לצורה של ביצה). כאשר מדובר בעיוות קל בלבד, אין הדבר משפיע על הראייה. ואולם כאשר יש עיוות משמעותי, או צילינדר, נוצרת תמונה מעוותת על הרשתית. את זה ניתן לתקן על ידי עדשה שתהיה מעוותת גם היא, אבל בכיוון ההפוך. כך מתבטל העיוות ונוצרת תמונה ברורה על הרשתית.
מתי נחשוד בקיום צילינדר?
- כאשר מתקרבים מאוד אל הטלוויזיה.
- כאשר מקרבים מאוד את עיניו לדף בזמן עבודה או קריאה.
- כאשר מתקשים לזהות עצמים קרובים ורחוקים גם יחד.

לא רואה רחוק או קרוב? בדקי אופציה לצילינדר (צילום: Index Open)
מחלת הצעירים - מהי קרטוקונוס?
קרטוקונוס היא מחלה הדרגתית ואיטית, לא דלקתית, הגורמת לעיוות והידקקות (הפחתה בעובי הקרנית). הקרנית רוכשת צורה של קונוס (חרוט) ומכאן שמה של המחלה. הקרטוקונוס מתפתחת בגילאי העשרה (13-17) ולעתים רבות מתייצבת בסביבות גיל ה-30, ושכיחותה עומדת על חצי אחוז באוכלוסיה (אדם אחד ל-200).
המחלה מופיעה בשתי העיניים ולעתים קרובות רבות מצבה של עין אחת חמור מזה של השנייה.
מהם הסימנים הראשונים של קרטוקונוס?
- ירידה בחדות הראייה.
- ראייה מעוותת.
- שינויים תכופים במספר המשקפיים.
- שינויים תכופים בצילינדר (אסטיגמטיזם).
באופן מיטבי, האבחנה נעשית על ידי מיפוי מדויק של הקרנית והופעת סימנים קליניים בעין, המאובחנים על ידי בדיקת אופטומטריסט ו/או רופא עיניים. הטיפול הוא התאמת עדשות מגע מיוחדות ש"מכסות" על העיוות בקרנית ובכך עוזרות לשיפור משמעותי בראייה.
המחלה עדיין אינה מובנת לחלוטין, אך הגורם התורשתי, כמו גם הנטייה לאלרגיות, הנם גורמים משמעותיים בהתפתחותה. במקרים קלים, ניתן לתקן את הראייה במשקפיים. במקרים חמורים יותר, תיקון המשקפיים אינו מצליח לשפר את הראייה.
יש טיפולים הכוללים השתלת טבעות בקרנית העין לייצוב הראייה, וטיפול חדשני המוגדר עדיין כמחקרי, הנקרא Cross Linking. הליך זה גורם להקשחת הקרנית ותורם לכאורה לעצירה או לעיכוב בהחמרת המחלה. פחות ל-20% אחוז מהסובלים מהמחלה יזדקקו בסופו של התהליך להשתלת קרנית. אחוזי ההצלחה בניתוח זה הם מעל 80%.
מחלת המבוגרים - מהי AMD?
ניוון מרכז הראייה ברשתית (AMD) היא מחלה קשורת גיל. המקולה היא האיזור במרכז הרשתית האחראי על ראייה מרכזית - הראייה המדויקת בקריאה, בנהיגה, בזיהוי פנים, ובכל מטרה מדוייקת אחרת, מתבצעת במקולה, שמרכזה הוא הפוביאה - "הכתם הצהוב".
שכיחות המחלה עולה ככל שהגיל מתקדם. גורם הסיכון העיקרי הוא הגיל, אך גם להיסטוריה משפחתית יש השפעה. אצל 10% מהאוכלוסייה ניתן להבחין בניצנים המוקדמים למחלה, אך לא אצל כל האנשים שלהם הסימנים המוקדמים למחלה היא תתפתח לכדי עיוורון. עם ההתבגרות עולה שכיחות הצורות המתקדמות של המחלה: בין 7%-10% מבני 65 ומעלה סובלים ממנה. שיעור החולים בגילאי 80 ומעלה עומד על 20%, ובגיל 90 שכיחותה היא כבר בין 30%-40%%.
קיימות שתי צורות של ניוון הרשתית בגיל מתקדם: הצורה שאינה ווסקולרית, הקלה יותר, שנהוג לכנותה: "המחלה היבשה". בצורה זו, נראים משקעים צהובים במרכז הראייה. מחלה זו מתאפיינת בדרך כלל בירידה קלה עד בינונית בראייה.
הצורה הניאו-וסקולרית היא הקשה יותר ונהוג לכנותה "המחלה הרטובה". בצורה זו יש צמיחה של כלי דם חולים מתחת למרכז הראייה, הדולפים ומדממים לתוך מרכז הראיה וגורמים לירידה קשה מאד בראייה המרכזית. יש לציין כי לעיתים
נגרם נזק משמעותי לראייה גם בצורה ה"יבשה" של המחלה, אך בשכיחות נמוכה יותר.
גילוי מוקדם של המחלה הוא קריטי, ובאפשרותו למנוע את הירידה החדה בכושר הראייה.
האבחון מתבסס על בדיקת רופא עיניים בעזרת עדשות מיוחדות, בדיקת קרקעית העין באמצעות אופתלמוסקופ ובדיקה במכשיר הייחודי PHP, שפותח על ידי חברה ישראלית, והוא עשוי לזהות את המחלה כבר בשלביה המוקדמים.
הכותבים הם ד"ר יאיר מורד, יו"ר האיגוד לרפואת עיניים לילדים בישראל, רפי רייזר ונתן פייט - אופטומטריסטים מומחים מרשת מכבי ממבט ראשון