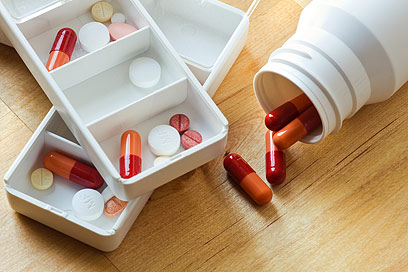
איך קורה שאנשים מתים מתרופות - ומה הפתרון
הארכת תוחלת החיים, העומס המוטל על הרופאים וגם ריבוי המומחים שמטפלים באותו חולה גורמים לקשיש ליטול לעתים עד 20 תרופות ביום - מה שעלול להיות מסוכן יותר מהמחלות עצמן. ד"ר דורון גרפינקל בשיטה למניעת נטילת יתר של תרופות
בגיל 79 עמד משקלה של שרה (שם בדוי. השם המלא שמור במערכת) על 37 קילוגרם. מאחר שסבלה מעצירות כרונית, היא נמנעה מלאכול. את רוב שעות היום בילתה במיטתה מחוסרת כוחות לחלוטין. בהמלצת קרובת משפחה הגיעו ילדיה לד"ר דורון גרפינקל, מנהל המחלקה הגריאטרית-פליאטיבית במרכז הגריאטרי "שהם" בפרדס חנה כדי לקבל ממנו חוות דעת.
הדרך הבריאה ליטול תרופות:
- שיבא: המחשב יתריע על מינון יתר של תרופות
- הרוקח בא הביתה ועושה סדר בארון התרופות
- חדש: אתר לדיווח על תופעות לוואי של תרופות
שרה אובחנה כסובלת מדיכאון, אך מבחינה פיזית היא הייתה בריאה. למרות זאת היא נטלה באופן קבוע לפחות עשרה סוגי תרופות, שכללו שני סוגים של כדורי שינה, תרופה נגד דיכאון, ארבע תרופות נגד עצירות ושלוש תרופות נגד כאבים. ד"ר גרפינקל ביקש את הסכמת המשפחה להפסקת חלק גדול מהתרופות שרובן לא היו הכרחיות, והחליף את התרופה נוגדת הדיכאון בתרופה אחרת. התוצאות היו דרמטיות.
"בתוך חודש וחצי השתנה מצבה של אמא פלאים", מספר בנה, "היא החלה לאכול בתיאבון, העלתה במשקל, וחל שיפור עצום במצבה הפיזי והנפשי. היא יצאה מהמיטה, חזרה לבשל, ובהמשך אפילו חזרה לעבוד במשרה חלקית כספרנית. היא פשוט חזרה לחיים".
דוח מבקר המדינה שפורסם במאי השנה שלח זרקור לעבר תופעה המוכרת היטב לבני משפחותיהם של קשישים רבים ולקהילה הרפואית: נטילת עודף תרופות. המבקר מצא שחלק גדול מהקשישים בארץ נוטלים שמונה תרופות או יותר, ומתח ביקורת על קופות החולים ועל משרד הבריאות שאינם מפקחים על הנושא.
ד"ר דורון גרפינקל לא מופתע מהממצאים. "קשישים רבים בבתי חולים, במוסדות כרוניים ובקהילה נוטלים 20-15 תרופות", הוא אומר, "ה'שיא' שלי היה חולה אלצהיימר בן 90, שנטל 23 תכשירים שונים ביום". כדי להילחם בתופעה הוא פיתח שיטה, עליה נעמוד בהמשך, שזכתה להכרה בינלאומית כשיטה יעילה לצמצום מספר התרופות שקשישים נוטלים.
בשפה הרפואית מכונה הבעיה polypharmacy - ריבוי תרופות. מדובר בסיכון בריאותי למטופלים, ועלויות מיותרות למדינה, לקופות החולים ולמטופלים. "מחקרים רבים מצביעים על כך שהסכנה לתמותה ולתחלואה כתוצאה מתופעות לוואי של תרופות עולה ביחס למספר התרופות", אומר ד"ר גרפינקל, "על פי הערכות כ־15%־20% מהאשפוזים של קשישים בבתי חולים אינם עקב מחלות אלא תוצאה של תופעות לוואי מתרופות".
למה זה קורה?
1. בגלל הארכת תוחלת החיים. ד"ר גרפינקל: "ההתפתחות הטכנולוגית הרפואית סייעה לשיפור ההישרדות. נוצר מצב שיש מספר גדל והולך של חולים הסובלים ממחלות כרוניות תלויות גיל, כגון מחלות לב וכלי דם, סוכרת מסוג 2, סוגים מסוימים של סרטן, שיטיון, פרקינסון ועוד.
יותר אנשים חיים לאורך זמן עד למוות במוגבלות ובסבל, ובמקביל קיימת עלייה חדה במספר התרופות הנרשמות: ככל שהאדם סובל ממספר רב יותר של מחלות, כך עולה מגוון התרופות ומספרן, כאשר לרוב אין גורם מקצועי המווסת, מתאם ומנהל את הטיפול התרופתי".
2. בגלל היעדר נהלים רפואיים (guidelines) ברורים לטיפול תרופתי בקשישים. ד"ר גרפינקל: "במהלך רוב ההיסטוריה האנושית הרפואה נחשבה לאמנות והטיפול התרופתי התבסס על ניסוי וטעייה. במאה העשרים ואחת אנו מכנים את הרפואה 'מדע' ומתהדרים במונח 'רפואה מבוססת הוכחות', שמשמעותו הסתמכות על מחקרים מבוקרים המוכיחים יעילות ובטיחות. על סמך הידע וההוכחות ממחקרים אלה מגובשים הנהלים לטיפול התרופתי במחלות שונות.
אלא שהמחקרים שבהן נבדקות היעילות והבטיחות של התרופות הנפוצות למניעה ולטיפול במחלות כרוניות, מבוצעים כמעט כולם על אנשים צעירים ובריאים באופן יחסי, שברוב המקרים סובלים ממחלה בודדת, כגון יתר לחץ דם או סוכרת, או לכל היותר משתי מחלות. לעומת זאת אין כמעט מחקרים מבוקרים לגבי יעילות התרופות ובטיחותן בקרב בני 70 ומעלה, ובוודאי לא בקרב גילי 80 ומעלה, שרובם סובלים ממספר מחלות, או בקרב קשישים הסובלים ממוגבלות או משיטיון".
כך בהיעדר מידע בספרות הרפואית ובנהלים רפואיים ברורים לטיפול תרופתי בקשישים, מסתמכים הרופאים בלית ברירה על המידע ועל הנהלים הרפואיים הקיימים לגבי חולים צעירים יחסית הסובלים ממחלה בודדת, ומשליכים מכך לגבי הטיפול בקשישים.
יתרה מכך, האופן שבו פועלת מערכת הבריאות מחייב את הרופאים להיצמד לנהלים הרפואיים - אותם נהלים שמראש אינם מיועדים לקשישים.
ד"ר גרפינקל: "אחד ממטופלי, בן 85, נטל במשך שנים תרופה לטיפול בפרקינסון. התרופה ניתנת בדרך כלל במינון של רבע כדור שלוש פעמים ביום, אבל הוא נטל שלושה כדורים שלמים ביום. הכמות העצומה נשמעה לי מוגזמת והחלטתי לנסות להפחית את המינון. הפחתי בהדרגה 20 אחוז מהמינון בכל פעם, ולמרבה ההפתעה, לא חלה שום הרעה במצבו. המשכתי בהורדת המינון עד שבסופו של דבר הופסקה התרופה לחלוטין, ועדיין לא חלה הרעה במצבו. במבחן התוצאה התברר שלאיש כלל לא היה פרקינסון.
"איך זה ייתכן? פשוט מאוד. אדם בן 80 מגיע לרופא עם רעד בידיים, ואשתו המודאגת שואלת: 'דוקטור, אולי זה פרקינסון?'. בניסיון לעזור, ייתכן שהרופא ירשום מינון נמוך. כשהם חוזרים ואומרים שאין הטבה במצב, הרופא עשוי להכפיל את המינון, וכך ממשיכים לעיתים שנים ואף רופא לא יפסיק את הטיפול. על אחת כמה וכמה אם מי שרשם את התרופה במקור הוא מומחה לנוירולוגיה. אין כמעט סיכוי שרופא משפחה יעז להפסיק תרופה שרשם לחולה רופא מומחה כלשהו.
"מספר חוקרים בארצות הברית התריעו על כך שרופאים מתוגמלים יותר ויותר לפי מידת היצמדותם לנהלים. ובמקביל, רופאים חוששים שאם לא יעשו כך הם יואשמו במתן טיפול בלתי הולם ואולי אף יועמדו לדין. לכן הם ממשיכים לרשום תרופות גם אם זה בניגוד גמור להיגיון הרפואי שלהם".
3. בגלל העומס המוטל על רופאי המשפחה. פרופ' אליק אבירם, המנהל המדעי של המכון הלאומי לחקר מדיניות הבריאות ולשעבר המנהל הרפואי של מכבי: "קשה לרופא המשפחה להקדיש זמן לבירור מעמיק עם החולה. כאשר מטופל מגיע עם תלונה, הרופא רושם לו תרופה. כך הוא אינו מתעכב בשיחה עם החולה על בעייתו".
4. בגלל ריבוי הרופאים המטפלים בחולה בו זמנית. פרופ' אבירם: "כל אחד מהרופאים נותן תרופה מבלי שהוא יודע על התרופות שרשמו הרופאים האחרים, וכך נוצרות כפילויות בתרופות הניטלות. במקרים אחרים רופאים שונים רושמים תרופות המנוגדות זו לזו, או תרופות ששילובן עלול להזיק. התיקים הממוחשבים אומנם אמורים לעזור במניעת התופעה, אבל לא מונעים אותה מספיק. נוסף על כך אנשים גם קונים לא מעט תרופות ללא מרשם, מה שמגביר עוד יותר את הסכנה לריבוי תרופות".
ד"ר גרפינקל: "התופעה מחמירה ככל שישנם אשפוזים חוזרים. בבתי החולים לא מבצעים לרוב הערכה כוללת של תרופות שניתנו בקהילה, וממשיכים אוטומטית במתן התרופות שהחולה קיבל. לרוב מוסיפים לו תרופות חדשות בשחרור, שאותן הוא ימשיך אחר כך לקבל מרופא המשפחה שלו ללא הגבלת זמן. אני נתקל בקשישים רבים הממשיכים לקבל תרופה ללב שרשם להם מומחה באשפוז לפני 30 שנה, וכבר מזמן אין להם צורך בה".
שיטת גרפינקל
כאמור, בניסיון להילחם בתופעה פיתח ד"ר גרפינקל שיטה לצמצום מספר התרופות שהקשישים נוטלים. "בשלב ראשון, אני דן לעומק עם המטופל, האפוטרופוס שלו ו/או משפחתו על כל אחת מהתרופות שהוא מקבל - אם אכן קיימות הוכחות בספרות הרפואית לגבי יעילותה לעומת תופעות הלוואי שלה במטופל הספציפי הזה, בגילו, במערך התחלואה ובמצבו הנפשי והקוגניטיבי", הוא מסביר.
"רק לאחר קבלת הסכמת המטופל או המשפחה, מפסיקים ליטול כמה שיותר תרופות שאינן נחשבות למצילות חיים ואין הוכחה כי יעילותן עולה על הנזק האפשרי באוכלוסייה שאליה משתייך המטופל, לתקופה של שלושה חודשים לפחות. בזמן זה מתקיים מעקב קפדני אחר תגובת המטופל לשינויים בטיפול".
כדי לבחון את השיטה, ערך ד"ר גרפינקל שני מחקרים, שפורסמו בכתב העת IMAJ של ההסתדרות הרפואית בארץ. בשלב ראשון הוא בחן אותה במשך שנה בשש מחלקות סיעודיות במרכז הגריאטרי 'שהם' בפרדס חנה. ל-119 מטופלים קוצץ מספר התרופות במחצית, תוך השגחה רפואית קפדנית. בקבוצת הביקורת, שכללה 71 קשישים מאותן מחלקות, לא הופסק מתן התרופות.
ההצלחה הייתה מרשימה: "לא נצפו תופעות לוואי משמעותיות, ולאחר שנת מעקב היה צורך להחזיר רק עשרה אחוזים מסך התרופות שהופסקו", הוא מספר, "למעשה, 90% מהתרופות לא היו הכרחיות, ולמטופלים שהופסקו להם תרופות להורדת לחץ דם, לבעיות לב וכלי דם ותרופות אחרות, לא נצפתה עלייה בלחץ הדם, וכן לא נצפתה הרעה בא.ק.ג. בבדיקות המעבדה או בתסמינים אחרים".
אבל התוצאה החשובה ביותר הייתה ירידה משמעותית מאוד בתמותה ובמספר האשפוזים. בקבוצה שבה הופסק מתן התרופות לאחר כשנה הייתה הטבה משמעותית לעומת קבוצת הביקורת. שיעור התמותה כעבור שנה בקבוצת הביקורת היה 45%, ואילו בפרק זמן זה שיעור התמותה בקבוצת המחקר שבה הוא טיפל היה 21%!
"הממצאים מוכיחים שהפסקה בו זמנית של מספר תרופות שאינן מצילות חיים היא הליך בטוח יחסית, וכי ריבוי התרופות כשלעצמו הופך ל'מחלה' שתוצאותיה קשות מהסיכון שבהפסקת תרופות", הוא אומר.
בהמשך הוא בחן את השיטה במשך 20 חודשים בקרב 70 קשישים עצמאיים המתגוררים בביתם. ממצאי המחקר הזה, שפורסמו ב-2010 בכתב העת היוקרתי של איגוד הרופאים האמריקאים Archieves of Internal Medicine, הוכיחו שוב כי לא זו בלבד שהפסקת התרופות לא הייתה כרוכה בתופעות לוואי משמעותיות, אלא שלמעלה מ-80% מהמטופלים ומשפחותיהם דיווחו על שיפור במצב הרפואי, התפקודי, הנפשי והקוגניטיבי.
29% אף הגדירו את השיפור כיוצא דופן בעוצמתו. אצל חלק מהקשישים, שהוגדרו כמבולבלים ואף כחולי שיטיון, הפסקת התרופות גרמה להיעלמות הבלבול ולחזרה למצב קוגניטיבי תקין.
איך מיישמים את השיטה?
המאמר הביא לתגובות נלהבות מצד מומחים בתחום וצוטט בתקשורת בארצות הברית, והשיטה, שזכתה בחוגים המקצועיים לשם "שיטת גרפינקל", אף הוכנסה לאחרונה לספר של ארגון הבריאות העולמי המציג חידושים מבטיחים: "טיפול פליאטיבי בקשישים - שיטות משופרות". ד"ר גרפינקל הוזמן להרצות אודות השיטה בכנסים רפואיים בינלאומיים ולהעביר סדנה ליישומה.
ההתלהבות לא מפתיעה. מעבר ליתרון הבריאותי, הפתרון המוצע עשוי להפחית משמעותית את העלויות הכספיות הנובעות מצריכת תרופות למטופלים ולמערכת הבריאות. ד"ר גרפינקל: "היתרון הכלכלי כפול, שכן מעבר לעלות התרופות, יישום השיטה עשוי להפחית משמעותית גם את ימי האשפוז הנובעים מתופעות הלוואי של נטילת ריבוי תרופות. עם זאת מדובר במהלך לא פשוט, שמצריך שינוי תפיסות ועמדות בסיסיות, התייחסות מערכתית כוללת והשקעה ראשונית לא מבוטלת של משאבים".
איך עושים את זה?
"אחד המומחים שהגיבו למאמר שלי הציע ליישם את השיטה באמצעות תוכנת מחשב שבוחנת אינטראקציות בין תרופות. הבעיה היא שאף תוכנה אינה יכולה לקבוע מה יהיו הבעיות האפשריות מנטילת 20-12 תרופות בנוכחות מחלות כאלה ואחרות בחולה בן 75 או מבוגר יותר. קבוצת חוקרים אחרת כתבה שכדאי להפעיל את השיטה בבתי החולים, שבהם הקשיש נמצא בפיקוח צמוד של רופאים.
זה רעיון לא רע, אך ייקח זמן להפנימו, ומניסיוני בארץ, הרופאים בבתי החולים אינם רואים זאת כחלק מתפקידם, וגם אין להם הזמן הדרוש לכך. מומחים אחרים הציעו להטיל את המשימה על רופאי המשפחה, אך, לדעתי, זה לא הוגן ולא מעשי. ביצוע הערכה ראשוני של כל התרופות והסבר לחולה ולמשפחה אורכים לפחות שעה. רופא משפחה שיבדוק מטופל במשך שעה עלול, לצערי, להיות מפוטר תוך יום. בנוסף הוא יתקשה להתמודד עם טיעונים בסגנון 'רופא מומחה המליץ על התרופה, אז איך אתה ממליץ אחרת?'.
הדרך היעילה ביותר להתייחס לכל המורכבות הזו ולפתרון הבעיה היא באמצעות "מנהל טיפול" - רופא מיומן, רצוי גריאטר, בעזרת הרוקח, שיעסוק רק בנושא איזון הטיפול התרופתי בכל הקשישים הנוטלים מעל שבע-שמונה תרופות".
איך מתייחסת הקהילה הרפואית בארץ לשיטה?
"פניתי לגורמים המובילים בכל קופות החולים. כולם כאחד אומרים 'אתה צודק, אבל...' עם זאת אני במו"מ בנושא עם אחת הקופות. הביקורת הקשה של מבקר המדינה רק מוסיפה רוח למפרשים שלי ומחזקת את המהלך. באופן פרדוקסלי, הייחוד בתפיסתי הוא דווקא בפשטותה: היא מבוססת על עקרונות אתיים מסורתיים של 'ראשית אל תזיק', מדברת להיגיון הפשוט של כל רופא ומטופל ודוגלת בעקרון הכבוד לפרטיות - עירוב המטופל ומשפחתו בבחירת דרך הטיפול המתאימה לו פרטנית, בהתאם לאמונתו ולרצונותיו".
יש עוד אנשי מקצוע שנותנים מענה לבעיה. רוקחים שעוסקים ב"ייעוץ רוקחי", למשל. מה ההבדל בינם לבינך?
"ידוע לי שיש מרכז בירושלים לשם ניתן לשלוח רשימת תרופות ומחזירים מידע לגבי איזה תרופה עושה אינטראקציות עם אחרת אבל זה לא מספק כי החולה לא ממש יודע מה לעשות עם העובדות האלה ואיך להתאים את זה לעצמו. גם ייעוץ רוקחי לא מספיק כי חולים לא יסמכו על רוקחים בנושא הזה למרות שיש רוקחים מעולים שיודעים יותר מהרופאים בנושא, ויש גם רופאים שאולי עושים את זה אבל אני הראשון בארץ וכנראה גם בעולם שפיתח שיטה מסודרת ואלגוריתם".
האם הרפואה המונעת מזיקה יותר לקשישים?
בשנים האחרונות מצטבר יותר ויותר מידע המציב סימני שאלה בנוגע לתועלת בחלק גדול מהתרופות הניתנות לקשישים, ובעיקר אלה שנועדו למניעת תחלואה.
לדברי ד"ר גרפינקל, מחקרים אחדים הוכיחו שאצל קשישים, ערכי לחץ הדם הרצויים צריכים להיות גבוהים יותר מאלה של מבוגרים צעירים בריאים יחסית, ודווקא ערכי לחץ דם שמוגדרים בנהלים הרפואיים כ"טובים" או נמוכים יחסית נמצאו קשורים בתחלואה ובתמותה מוגברות.
קשיש שמורידים לו יותר מדי את לחץ הדם, בעיקר אם הוא קם בלילה לשירותים כמה פעמים, נמצא בסיכון גבוה יותר לנפילות ולשבר בצוואר הירך, אירוע המהווה סיכון גדול מאוד לתמותה ופוגם קשות באיכות החיים בשנים שנותרו לו לחיות.
גם בתחום הסוכרת והכולסטרול המצב דומה. מתברר ממחקרים שאיזון הדוק מדי דווקא עלול לסכן את החולים ולהעלות את שיעור התמותה במקום להועיל להם. חשוב להבהיר שאת הפסקת התרופות יכול לקבוע אך ורק רופא, רצוי מומחה לגריאטריה או רופא משפחה מיומן, באופן מבוקר וזהיר, ותוך מעקב קפדני. בשום אופן אסור לחולה או לבני משפחתו להפסיק מתן תרופות על דעת עצמם.
הקשיש ואנחנו: גרסת קופות החולים
מכבי: ייעוץ תרופתי ניתן בכמה דרכים, למשל מרפאות גריאטריות, צוות רופא אישי, יחידות לטיפולי בית ומוקד אי ספיקת לב. מכבי החלה בשירות חדשני המלווה מטופל קשיש שהשתחרר מבית החולים. הקופה מתאימה לו את הטיפול התרופתי ומייעצת לו על שילוב התרופות, אופן הנטילה ועוד. כמו כן פותחו בקופה כלים מחשוביים, המסייעים לצוות לעקוב אחר מצבם של מטופלים הנוטלים מספר רב של תרופות.
כללית: הכללית הייתה הראשונה שהרחיבה את מקצוע הרוקחות למקצוע חדש: רוקח קליני. מודל העבודה של הרוקח הקליני מבוסס על ייעוץ תרופתי שהוא נותן לצוות הרפואי ועל מערכות ממוחשבות לבחינת תגובות בין תרופות המופעלת אוטומטית במחשב של הרופא, רושם התרופה, ובמחשב של הרוקח בעת הנפקתה. בנוסף מופעלת תוכנית לאיתור אוכלוסיית הקשישים המצויה בסיכון גבוה להידרדרות במצב. בין היתר התוכנית בודקת שימוש בתרופות.
לאומית: הקופה פועלת לטייב את איכות הרפואה הניתנת ללקוחותיה המבוגרים ולשפר את נושא צריכת התרופות. לצורך כך בנתה לאומית גרף פעולה ארוך טווח לרופאי הקופה יחד עם ד"ר גרפינקל.
מאוחדת: לקופה צוותי יועצים גריאטריים הפועלים בכל המחוזות והם מנהלים הדרכות אינטנסיביות בקרב רופאי הקהילה בנושאים הגריאטריים עם דגש על שימוש מושכל בתרופות.